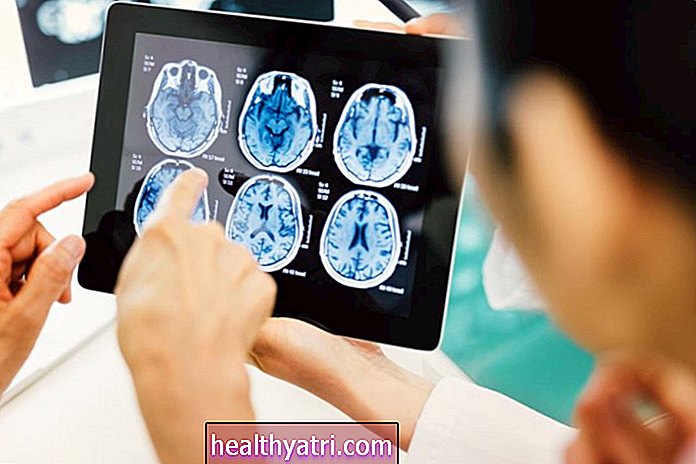
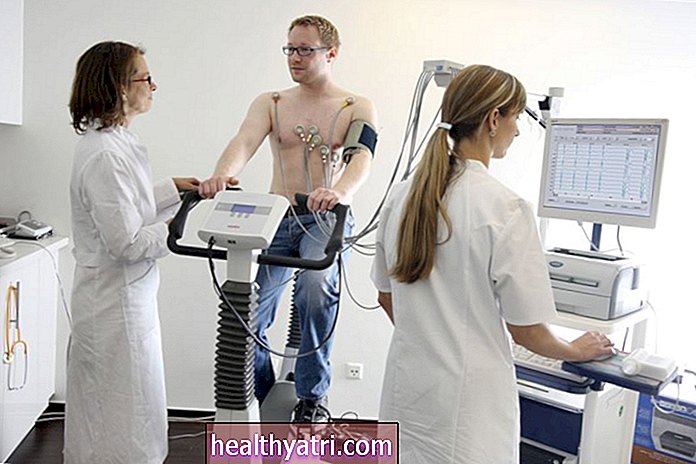
Para diagnosticar la epilepsia, su médico deberá verificar que haya tenido dos o más convulsiones no provocadas y luego averiguar qué tipo de convulsiones fueron. Esto puede involucrar un examen neurológico y una variedad de pruebas, la más común de las cuales es un electroencefalograma (EEG). Otras pruebas pueden incluir análisis de sangre, una tomografía computarizada (TC), una resonancia magnética (MRI) y una tomografía por emisión de positrones (PET). Es importante que su médico diagnostique con precisión qué tipo de convulsiones está teniendo y dónde comienzan para encontrar el tratamiento más eficaz.
Ilustración de VerywellExamen físico / historial médico
Su médico comenzará revisando su historial médico y familiar para ver si las convulsiones son hereditarias y le preguntará acerca de los síntomas que ha experimentado.
Diagnosticar la epilepsia puede ser complicado, ya que lo más probable es que su médico no sea testigo de que tiene una convulsión. Es útil mantener un historial detallado, que incluya:
- Qué estaba haciendo antes de que comenzara la convulsión
- Cómo se sintió antes, durante (si recuerda algo) y después
- Cuánto duró la convulsión
- Cualquier cosa que pueda haberlo provocado
- Información específica sobre sensaciones, sentimientos, gustos, sonidos o fenómenos visuales
Obtenga descripciones detalladas de cualquier persona que haya presenciado sus convulsiones. Los relatos de testigos oculares son invaluables para diagnosticar la epilepsia.
Es probable que también le realicen un examen físico para que su médico pueda verificar si existe una afección médica subyacente que esté causando sus convulsiones. Si ya tiene una afección médica crónica, asegúrese de informarle a su médico, ya que puede estar contribuyendo.
Incluso si su afección subyacente no es la causa, aún podría interferir con cualquier medicamento anticonvulsivo que le recete su médico al causar una mala absorción o interacciones negativas.
Puede usar nuestra Guía de discusión con el médico a continuación para iniciar una conversación con su médico sobre sus síntomas y cómo se manifiestan sus convulsiones.
Guía de discusión del médico de epilepsia
Obtenga nuestra guía imprimible para su próxima cita con el médico para ayudarlo a hacer las preguntas correctas.

Envíelo a usted mismo oa un ser querido.
InscribirseEsta Guía de discusión para médicos se envió a {{form.email}}.
Hubo un error. Inténtalo de nuevo.
Laboratorios y pruebas
Su médico puede ordenar una serie de análisis de laboratorio y pruebas para ayudar con el diagnóstico.
Pruebas neurológicas
Para determinar cómo pueden afectarle sus convulsiones, su médico puede realizar algunas pruebas neurológicas para evaluar su comportamiento, así como sus capacidades intelectuales y motoras. Esto también puede ayudar a determinar qué tipo de epilepsia tiene.
Un examen neurológico puede implicar evaluar sus reflejos, equilibrio, fuerza muscular, coordinación y su capacidad para sentir. Si le diagnostican epilepsia, es probable que su médico realice un breve examen neurológico cada vez que tenga un chequeo para ver cómo le está afectando su medicación.
Análisis de sangre
Es probable que le hagan algunos análisis de sangre, incluido un panel metabólico completo, para asegurarse de que sus riñones, tiroides y otros órganos funcionen correctamente y que no sean la causa de sus convulsiones.
También es posible que le realicen un hemograma completo (CBC) para detectar infecciones. Un análisis de sangre también puede buscar en su ADN condiciones genéticas que podrían explicar sus convulsiones.
Electrocardiograma (ECG)
Debido a que es posible que se le diagnostique mal la epilepsia cuando en realidad tiene una afección conocida como síncope (consulte "Diagnósticos diferenciales" a continuación), es posible que su médico desee realizar un electrocardiograma (ECG) para controlar su corazón. Un ECG puede descartar una arritmia cardíaca (latidos cardíacos anormales) que pueden haber causado un síncope.
Un ECG es una prueba rápida e indolora que mide y registra la actividad eléctrica en su corazón durante varios minutos usando electrodos adheridos a su pecho. Luego, su médico puede saber si su corazón late con regularidad y si se está esforzando demasiado o no.
Electroencefalograma (EEG)
Un electroencefalograma (EEG) es la herramienta de diagnóstico más común que utilizan los médicos para la epilepsia porque detecta ondas cerebrales anormales. Dicho esto, un EEG anormal simplemente respalda el diagnóstico de convulsiones; no puede descartarlos, ya que algunas personas tienen ondas cerebrales normales entre convulsiones.
Otros tienen una actividad cerebral anormal incluso cuando no tienen una convulsión. También se pueden observar ondas cerebrales anormales cuando ha tenido un derrame cerebral, un traumatismo craneal o cuando tiene un tumor.
Puede ser útil hacerse un EEG dentro de las 24 horas posteriores a la primera convulsión, si es posible.
Es posible que su médico le pida que venga para su EEG muy temprano en la mañana cuando todavía está somnoliento o que se quede despierto hasta tarde la noche anterior para aumentar la posibilidad de registrar la actividad convulsiva.
Para este procedimiento, se colocan electrodos en el cuero cabelludo con un pegamento lavable. Los electrodos tienen cables que los conectan a una máquina de EEG, que registra la actividad eléctrica de su cerebro, generalmente mientras está despierto. Los electrodos son simplemente para detección y no conducen electricidad, por lo que es un procedimiento completamente indoloro. Un EEG puede durar de 20 minutos a dos horas, según las indicaciones de su médico.
Las ondas cerebrales se registran como líneas onduladas llamadas trazos, y cada trazo representa un área diferente en su cerebro. Su neurólogo está buscando patrones, llamados epileptiformes, que muestren una tendencia a la epilepsia. Estos pueden manifestarse como picos, ondas agudas o descargas de picos y ondas.
Si aparece actividad anormal en su EEG, el rastro puede mostrar en qué parte de su cerebro se originó la convulsión. Por ejemplo, si tiene convulsiones generalizadas, lo que significa que involucran ambos lados de su cerebro, es probable que haya descargas de picos y ondas esparcidas por todo el cerebro. Si tiene convulsiones focales, lo que significa que afectan solo un área de su cerebro, habrá picos u ondas agudas en esa ubicación específica.
Es posible que su médico quiera que se someta a un EEG de alta densidad en lugar de un EEG clásico. Esto solo significa que los electrodos se colocan más juntos, lo que puede ayudar a identificar con mayor precisión en qué parte del cerebro comienzan las convulsiones.
Magnetoencefalografía (MEG)
Las neuronas en su cerebro crean corrientes eléctricas que, a su vez, crean pequeños campos magnéticos que se pueden medir con magnetoencefalografía (MEG). Un MEG a menudo se realiza al mismo tiempo que un EEG o se usa con imágenes de resonancia magnética (MRI) y puede ser especialmente útil para identificar el área de su cerebro de donde provienen sus convulsiones.
Similar a un EEG, un MEG no es invasivo e indoloro, utiliza bobinas de metal y sensores para medir su función cerebral. Puede ser más preciso que un EEG para detectar la ubicación de sus convulsiones porque su cráneo y el tejido que rodea su cerebro no interfieren con las lecturas, mientras que afectan las lecturas de un EEG. Sin embargo, las dos pruebas se complementan, ya que cada una puede detectar anomalías que la otra no.
Imagen
Es posible que su médico desee realizar una o más pruebas de diagnóstico por imágenes de su cerebro para detectar anomalías y determinar en qué parte del cerebro se originan las convulsiones.
Imágenes por resonancia magnética (IRM)
La resonancia magnética (IRM) utiliza un campo magnético y ondas de radio para brindar una imagen detallada de su cerebro y se considera el mejor método de imágenes para la epilepsia porque es especialmente sensible para detectar una variedad de causas de convulsiones. Puede descartar anomalías cerebrales estructurales y lesiones que puedan estar causando sus convulsiones, así como áreas que se han desarrollado de manera anormal y cambios en la sustancia blanca de su cerebro.
Tomografía computarizada (TC)
Una tomografía computarizada (TC) utiliza rayos X y puede usarse para encontrar problemas obvios en su cerebro, como hemorragia, quistes, tumores grandes o anomalías estructurales obvias. Una tomografía computarizada se puede utilizar en la sala de emergencias para descarte cualquier condición que necesite tratamiento inmediato, pero una resonancia magnética se considera más sensible y generalmente se usa en situaciones que no son de emergencia.
Tomografía por emisión de positrones (PET)
Cuando se realiza una tomografía por emisión de positrones (PET), se inyecta una dosis baja de material radiactivo en la vena para registrar cómo su cerebro usa el azúcar. Esta exploración generalmente se realiza entre las convulsiones para identificar cualquier área en su cerebro que no esté metabolizando bien el azúcar, un indicador del origen de la convulsión. Esta prueba es especialmente útil cuando tiene convulsiones focales.
Tomografía computarizada por emisión de fotón único (SPECT)
Una prueba de tomografía computarizada por emisión de fotón único (SPECT) es una prueba especializada que generalmente solo se usa si otras pruebas no han podido localizar dónde comienzan sus convulsiones. Cuando tiene una convulsión, fluye más sangre al área de su cerebro en el que se origina.
Una prueba de SPECT es lo mismo que una tomografía computarizada, excepto que, al igual que una tomografía por emisión de positrones, se le inyecta una dosis baja de material radiactivo justo antes de que se realice la exploración. El material radiactivo muestra la actividad del flujo sanguíneo en su cerebro, lo que ayuda a identificar el origen de sus convulsiones.
Diagnósticos diferenciales
Varias otras afecciones pueden parecer un trastorno convulsivo, y es posible que su médico deba descartarlas antes de diagnosticarlo con epilepsia.
Síncope
El síncope ocurre cuando pierde el conocimiento debido a la falta de flujo sanguíneo al cerebro, lo que puede hacer que sus músculos se contraigan o se pongan rígidos, similar a una convulsión. Su cuerpo reacciona de forma exagerada y su presión arterial y frecuencia cardíaca caen en picado, provocando que se desmaye. Una vez que está acostado, la gravedad permite que la sangre regrese a su corazón y recupere la conciencia rápidamente.
Puede diagnosticarse erróneamente como epilepsia, especialmente si nadie fue testigo del evento.
La causa más común de síncope es el síncope vasovagal. También llamado desmayo simple o síncope reflejo, esta afección se produce debido a un reflejo neurológico que a menudo se desencadena por factores como el dolor, el susto, una situación perturbadora, el estrés o la visión de sangre.
Si su médico sospecha que el síncope vasovagal es la causa de lo que parecía ser una convulsión, es posible que le hagan una prueba de mesa basculante para ayudar a diagnosticarlo. En una prueba de mesa inclinada, usted se acuesta en una mesa que se inclina lentamente hacia arriba hasta quedar de pie mientras se controlan la presión arterial y la frecuencia cardíaca para ver cómo responden a la gravedad. Esto puede provocar que se desmaye.
Algunas personas con síncope vasovagal tienen señales de advertencia de que están a punto de desmayarse, como sudoración, náuseas, visión borrosa o debilidad, pero algunas personas no.
El síndrome de QT largo también puede causar síncope. Este es un trastorno hereditario del sistema eléctrico cardíaco, que controla los latidos del corazón. Las personas que tienen síndrome de QT prolongado pueden desarrollar episodios repentinos e inesperados de una variedad peculiar de taquicardia ventricular, un ritmo cardíaco rápido potencialmente peligroso, que comúnmente conduce a un síncope repentino e incluso puede conducir a un paro cardíaco repentino. El síndrome de QT largo, una vez diagnosticado, puede tratarse eficazmente.
Hay otras ocasiones en las que se desconoce el desencadenante del síncope, pero los episodios suelen ocurrir cuando está de pie.
Una diferencia entre una convulsión y un síncope es que cuando te despiertas después de un síncope, estás alerta de inmediato. Con una convulsión, a menudo se siente somnoliento y desorientado durante unos minutos o más. Es muy raro tener síncope y convulsiones al mismo tiempo.
Ataque isquémico transitorio
Un ataque isquémico transitorio (AIT) a menudo se denomina mini accidente cerebrovascular y es mucho más probable en adultos mayores. Durante un AIT, el flujo de sangre a su cerebro se bloquea temporalmente y sus síntomas pueden ser similares a los de un accidente cerebrovascular. Sin embargo, a diferencia de un derrame cerebral, generalmente se resuelve en unos pocos minutos sin ningún daño duradero. Un AIT puede ser una señal de advertencia de que va a sufrir un derrame cerebral en el futuro y siempre necesita atención médica.
Un AIT se puede confundir con una convulsión. Ocasionalmente, las personas tienen extremidades temblorosas durante un AIT, aunque esto no es común. Tanto los AIT como un tipo de convulsión conocida como convulsiones afásicas pueden causar afasia (no poder hablar o entender a los demás). Una diferencia es que con un AIT, esto sucede repentinamente y no empeora, mientras que en una convulsión afásica, generalmente progresa.
Tanto el AIT como las convulsiones también pueden provocar una caída repentina al suelo, lo que se denomina ataque de caída. Si eres un adulto mayor y nunca antes has tenido una convulsión, es probable que tu médico te haga una prueba para descartar o confirmar un AIT.
Migraña
Tanto la migraña como la epilepsia implican episodios de disfunción cerebral y comparten algunos síntomas, como dolor de cabeza, náuseas, vómitos, aura visual, hormigueo y entumecimiento. Tener antecedentes personales o familiares de migraña puede ser una gran pista que ayude a su médico a diferenciar entre las dos preocupaciones.
Si bien el dolor de cabeza es el síntoma característico de una migraña, el 45 por ciento de las personas con epilepsia también lo padecen después de tener una convulsión, y el dolor puede sentirse similar a una migraña. Además, hasta un tercio de las personas con migraña no se sienten dolor de cabeza con al menos algunas de sus migrañas.
Muchas personas con migraña tienen un aura visual que les permite saber que se acerca una migraña. El aura visual también puede ocurrir con la epilepsia que se origina en el lóbulo occipital del cerebro. Sin embargo, las auras visuales epilépticas tienden a durar solo unos minutos, mientras que las auras visuales de la migraña pueden durar hasta una hora.
Los síntomas somatosensoriales como entumecimiento, hormigueo, dolor y sensación de que una o más de sus extremidades están "dormidas" también pueden ocurrir tanto en la epilepsia como en la migraña. Al igual que las auras visuales, se propagan lentamente y pueden durar hasta una hora en la migraña, mientras que aparecen rápidamente y solo duran unos minutos con la epilepsia.
La pérdida de la conciencia y la actividad motora, como rigidez muscular o espasmos, es muy inusual en la migraña, por lo que es mucho más probable que estos síntomas sean epilepsia. La confusión o la somnolencia que dura algún tiempo después de un episodio es más común en la epilepsia, pero también puede ocurrir en ciertos tipos de migraña.
Ataques de pánico
Si es propenso a sufrir ataques de pánico, es probable que tenga un trastorno de ansiedad subyacente. Los síntomas de un ataque de pánico son sudoración, aumento de la frecuencia cardíaca, sensación de muerte inminente, dolor en el pecho, aturdimiento y dificultad para respirar. Un ataque de pánico también puede provocar temblores y temblores. En raras ocasiones, la hiperventilación que suele acompañar a un ataque puede hacer que pierda el conocimiento brevemente. Todos estos pueden confundirse con signos de una convulsión.
Es muy probable que los ataques de pánico se confundan con convulsiones cuando no se siente ansioso o estresado antes de que ocurra un ataque. Las convulsiones también se pueden confundir con ataques de pánico, ya que los trastornos de ansiedad comúnmente coexisten con la epilepsia y el miedo puede ocurrir después de una convulsión, especialmente en la epilepsia del lóbulo temporal.
Una forma de diferenciar entre un ataque de pánico y una convulsión es que un ataque de pánico puede durar de minutos a horas, mientras que las convulsiones ocurren de forma abrupta y, por lo general, duran menos de dos minutos.
Los automatismos motores como relamerse los labios o parpadear, la falta de respuesta y la somnolencia después de un episodio también son poco probables en un ataque de pánico, pero son comunes en las convulsiones.
Convulsiones psicógenas no epilépticas
Si bien las convulsiones psicógenas no epilépticas (PNES, por sus siglas en inglés) se parecen a las convulsiones regulares, no existe una actividad cerebral eléctrica anormal que las vincule con la epilepsia. La causa de estas convulsiones parece ser psicológica más que física, y se clasifican como un subtipo de trastorno de conversión bajo los síntomas somáticos y trastornos relacionados en el Manual diagnóstico y estadístico de trastornos mentales, quinta edición (DSM-5). La monitorización con video EEG se usa generalmente para diagnosticar PNES.
Existen varias diferencias entre las convulsiones epilépticas y las convulsiones psicógenas no epilépticas:
Ataques de epilepciaSuelen durar entre 1 y 2 minutos.
Los ojos suelen estar abiertos
La actividad motora es específica
La vocalización es poco común
Los latidos cardíacos rápidos son comunes
El tinte azul en la piel es común.
Los síntomas posteriores a las convulsiones incluyen somnolencia, confusión, dolor de cabeza
Puede durar más de 2 minutos.
Los ojos a menudo están cerrados
La actividad motora es variable
La vocalización es común
Los latidos cardíacos rápidos son raros
El tinte azul en la piel es raro.
Los síntomas posteriores a las convulsiones son mínimos y desaparecen rápidamente
Narcolepsia con cataplejía
La narcolepsia es un trastorno del sueño que provoca episodios de somnolencia extrema en los que puede quedarse dormido durante unos segundos o unos minutos a lo largo del día. Esto puede suceder en cualquier momento, incluso cuando camina, habla o conduce. Es raro y afecta a unas 135.000 a 200.000 personas en los Estados Unidos.
Cuando tiene narcolepsia con cataplejía, llamada narcolepsia tipo 1, también experimenta una pérdida repentina parcial o total del tono muscular que puede resultar en dificultad para hablar, flexión de las rodillas e incluso caídas. Esto puede confundirse con una convulsión atónica, que también hace que pierda tono muscular.
Una forma de diferenciar entre los dos es que la cataplejía suele ocurrir después de haber experimentado una emoción fuerte, como la risa, el miedo, la sorpresa, la ira, el estrés o la excitación. Su médico puede realizar un estudio del sueño y una prueba de latencia múltiple del sueño (MSLT) para diagnosticar la narcolepsia.
Trastornos del movimiento paroxístico
Existen varios trastornos del movimiento paroxístico que pueden parecerse a la epilepsia debido a las contracciones involuntarias, las contorsiones o los movimientos repetitivos que pueden ocurrir en diferentes momentos.
No se comprende la causa de estos trastornos, pero pueden ocurrir sin ningún motivo, ser hereditarios o ocurrir cuando tiene otra afección, como esclerosis múltiple (EM), accidente cerebrovascular o una lesión cerebral traumática. Los medicamentos anticonvulsivos pueden ser útiles para ciertos tipos de estos trastornos y, a menudo, se diagnostican según su historial y posiblemente un EEG monitoreado por video.
Cómo se trata la epilepsia